Publicatie | 27 juni 2024
Duurzame gedragsverandering
Leefstijl is gedrag, gevormd door duizenden alledaagse keuzes, gewoontes en rituelen. Een duurzame gedragsverandering is moeilijk, maar niet onmogelijk. Er zijn verschillende wetenschappelijk onderbouwde strategieën die de kans op slagen vergroten.
In een enkel geval is alleen het benoemen van de leefstijlfactor door een zorgverlener voldoende (na een kort stoppen met roken advies van een zorgverlener stopt circa 1 op de 40 rokers). Vaak is er echter meer motivering en begeleiding nodig.
Weerstand tegen verandering
Bij het spreken over, of aangaan van, een gedragsverandering is er regelmatig sprake van weerstand. Weerstand kan verward worden met gebrek aan motivatie. Het helpt om de weerstand te herkennen. Zolang er weerstand is, zullen motivatie verhogende technieken onvoldoende effect hebben.
Er zijn grofweg drie typen weerstand, die elk vragen om een andere benadering:
Mensen met reactance voelen zich beperkt in hun autonomie en keuzevrijheid. In een poging hun autonomie te herstellen verzetten ze zich. Dit is een meer emotioneel/gevoelsmatig verzet. Het gaat niet zozeer om de voorgestelde verandering. Ze zetten zich af tegen de poging van beïnvloeding.
Reactance is te herkennen aan uitspraken zoals: ‘Ik weet zelf wel wat ik moet doen’, ‘Ik ken mijn kind het best’ of ‘Waar bemoei jij je mee?’
Omgaan met reactance
Mensen met reactance willen gezien worden. Erken hun weerstand en toon betrokkenheid:
- Benoem, als je het onderwerp aansnijdt, dat de patiënt vrij is zelf te bepalen wat hij/zij uiteindelijk doet.
- Erken en bespreek ook de nadelen van de verandering en de voordelen van het huidige gedrag. Voeg daar een ‘verander-boodschap’ aan toe: “Ik weet dat dit een vervelende boodschap is, maar …” of “Het is zeker lastig, maar wel belangrijk”.
- Het kan helpen om meer opties te presenteren. De andere opties kunnen weinig aantrekkelijk zijn, maar geven wel het gevoel van meer keuzevrijheid.
Mensen met deze weerstand zijn sceptisch. Ze zijn kritisch op de verandering, hebben twijfels over de noodzaak ertoe of vertrouwen de boodschap of de zender van de boodschap niet. Deze vorm van weerstand komt voort uit een behoefte aan zekerheid. De patiënt mist de bevestiging dat de verandering goed is voor hem/haar of twijfelt of hij/zij überhaupt in staat is te veranderen.
Sceptische mensen geven regelmatig tegenargumenten of maken met hun houding duidelijk niet te geloven in de boodschap. Buiten de spreekkamer (in het publieke debat) is ook regelmatig te zien dat de zender van de boodschap persoonlijk aangevallen, of in twijfel getrokken, wordt. Dit zal tijdens situaties in de huisartsenpraktijk minder vaak het geval zijn.
Omgaan met scepticisme
Overtuigen met inhoudelijke argumenten is zeer moeizaam. Dit verzandt regelmatig in een (vermoeiende) inhoudelijke discussie met weinig resultaat.
Voor het vergroten van het vertrouwen in (de noodzaak van) de boodschap helpt:
- Het geven van garanties; dit herstelt het gevoel van zekerheid. Achterhaal welke angst de twijfel veroorzaakt en speel daarop in. “We kunnen altijd iets anders proberen als dit niet werkt of als het je niet bevalt”
- Zelfovertuiging; laat iemand zelf redenen bedenken waarom de verandering goed zou zijn. Tegenover argumenten die zelf bedacht zijn ontstaat geen negativiteitsbias.
- Anekdotische voorbeelden komen soms beter aan dan feiten/statistieken.
Als de twijfel meer op de zender van de boodschap gericht is kan het helpen iemand te betrekken die de patiënt wel vertrouwt. Bij de COVID-vaccinaties zijn sleutelpersonen in de gemeenschap betrokken om de boodschap te verspreiden, met goed effect. Op kleinere schaal kan bijvoorbeeld een aanbeveling van een familielid meer gewicht dragen dan van de dokter. Iemand terug laten komen om het gesprek nogmaals te voeren in het bijzijn van een vertrouweling kan helpen.
Mensen met inertia willen alles bij het oude houden. Er is an sich geen weerstand tegen de voorgestelde verandering, maar de patiënt onderneemt ook geen stappen om iets te veranderen. Veranderen kost energie. Daar begint iemand met inertia liever niet aan. Inertia is te herkennen aan uitspraken zoals: ‘Het gaat toch prima zo’, ‘Ik heb daar geen tijd voor’ en een wegwuivende ‘Ik zal erover nadenken dokter’.
Omgaan met inertia
Het is een uitdaging mensen met inertia te activeren.
- Probeer een gevoel van noodzaak te creëren: “Waarom is het belangrijk dat je nu aan de slag gaat met dit gedrag?”.
- Bij mensen die passief gedrag vertonen is het belangrijk de verandering behapbaar te maken. Concrete en kleine stapjes zijn altijd aan te raden, maar essentieel voor mensen met inertia.
- Voor mensen met inertia zijn herinneringen belangrijk. Dit kunnen bijvoorbeeld visuele cues zijn, of als-dan-plannen waarbij het gewenste gedrag aan een specifieke locatie of situatie gekoppeld wordt.
- Probeer uit te lokken dat mensen commitment uitspreken en stimuleer het vertrouwen in eigen kunnen.
Fasen van gedragsverandering
Gedragsverandering vraagt om motivatie. Motivatie is geen statisch gegeven, het verandert gedurende de tijd en afhankelijk van omstandigheden. De fasen van gedragsverandering zijn ontwikkeld voor verslavende gedragingen, zoals roken en alcoholverslaving. Inmiddels wordt het toegepast op vele vormen van leefstijl/gedrag.
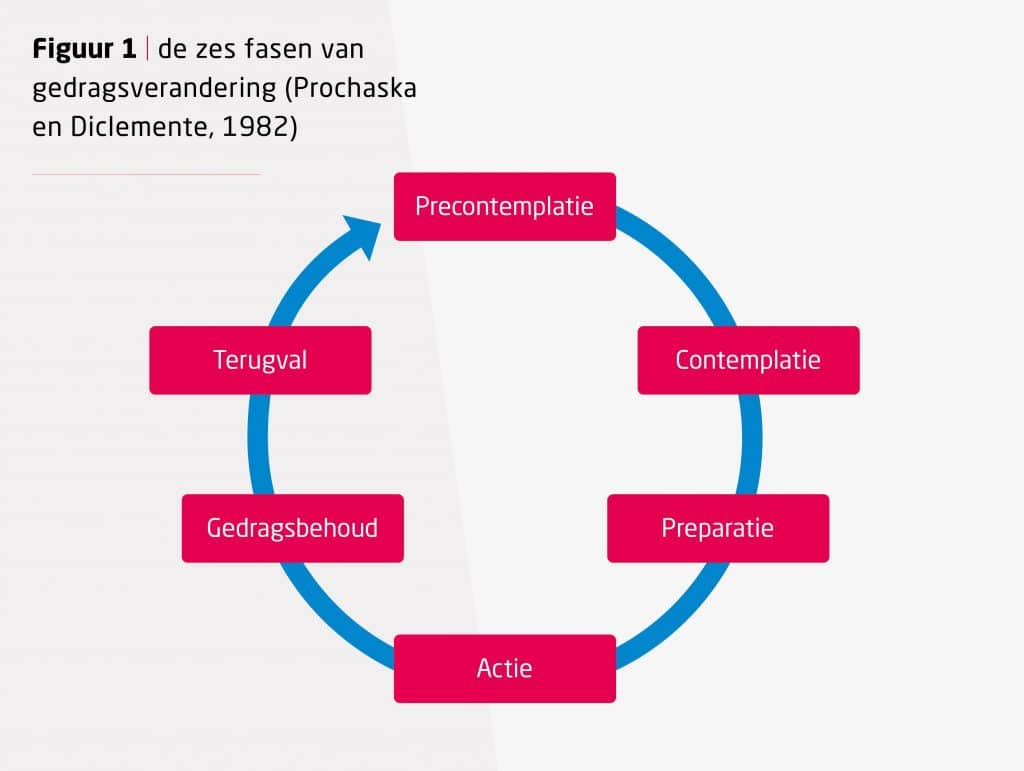
1. Precontemplatie
Er is geen serieuze intentie voor gedragsverandering. Vaak zien mensen hun huidige gedrag niet als probleem, of zijn zich niet bewust van hun gedrag.

Hier speelt zelfoverschatting een rol (optimistische bias). Veel mensen schatten hun gedrag verkeerd in, in de meeste gevallen de positieve kant op. Mensen denken meer groenten en fruit te eten dan ze doen, meer te bewegen en minder op hun telefoon te zitten. Dus is er geen noodzaak om te veranderen.
In deze fase is het niet zinvol om als zorgverlener diepgaande plannen te maken voor gedragsverandering. De patiënt is daar in de meeste gevallen niet aan toe. Het zaadje planten dat het gedrag een oorzaak is van de klachten of een risico vormt voor de gezondheid is het belangrijkste.
Vraag de patiënt bijvoorbeeld: ‘Uw gedrag is van invloed op uw huidige klacht. Vindt u het interessant als ik daar meer over vertel? ‘
Mensen in de precontemplatiefase staan het minst open voor informatie en zijn het minst actief. Door de patiënt te activeren naar het gedrag te kijken, kunnen ze opschuiven richting de contemplatiefase.
Mogelijke vervolgstappen:
- Vraag de patiënt bijvoorbeeld bij te houden hoeveel hij eet/drinkt/rookt/beweegt.
- Of adviseer iets te lezen over de leefstijlfactor.
- Nodig de patiënt uit naderhand terug te komen. Maak al dan niet direct een vervolgafspraak.
Reactance is de meest voorkomende vorm van weerstand in deze fase.
2. Contemplatie
Er is bewustzijn van het gedrag. Mensen denken erover na dit te veranderen. Er is nog geen toewijding om daadwerkelijk in actie te komen.
Veel rokers zitten jarenlang in deze fase: ze weten dat roken slecht voor hen is, en zouden ook best wel ooit willen stoppen, maar handelen daar niet naar. In deze fase is het nog niet duidelijk voor de patiënt of de nadelen van de gedragsverandering (kost tijd, moeite en energie) opwegen tegen de voordelen.

Een veel voorkomende vorm van weerstand in deze fase is scepticisme.
Het is verleidelijk om in deze fase de patiënt te willen overtuigen en te focussen op de voordelen van het gezonde/gewenste gedrag en de nadelen van het huidige gedrag. Dit kan ertoe lijden dat de weerstand bij de patiënt groeit en deze juist de voordelen van het huidige gedrag uitvergroot en de nadelen van het veranderen ziet. Mensen zijn van nature goed in staat beren op de weg te zien.
Het kan behulpzaam zijn om alle vier de kanten van de gedragsverandering te belichten. Dit vraagt een open houding. Het leidt ertoe dat het huidige gedrag minder gestigmatiseerd wordt (er is immers een voordeel aan het huidige gedrag voor de patiënt) en er kunnen plannen gemaakt worden om de nadelen van de gedragsverandering te ondervangen of verkleinen.
| Voordelen | Nadelen | |
| Huidig gedrag | ||
| Gewenst gedrag |
Eindig met de nadelen van het huidige gedrag en de voordelen van het nieuwe gedrag. De laatstgenoemde argumenten blijven het beste plakken. Met het exploreren van deze argumenten lok je zelfmotiverende uitspraken uit. Dit is een van de technieken die ook gebruikt wordt bij Motiverende Gespreksvoering.
De motivatie en redenen om te willen veranderen is voor iedereen anders. Een drijfveer die echt iets betekent voor de patiënt (intrinsieke motivatie) vergroot de kans op een succesvolle en duurzame gedragsverandering enorm.
Vraag door naar de diepere drijfveer:
- Waarom wil je veranderen?
- Wat levert het je op?
- En wat zouden daar dan weer (positieve) gevolgen van zijn?
Quote van een collega:
“Wat wil je bereiken? Wat zijn je drijfveren? Een man met claudicatio intermittens wil weer drie km. kunnen wandelen, zodat hij weer rondleidingen kan geven. Dus hij weet waar hij het voor doet. Dan gaat stoppen met roken en het volhouden van looptraining toch wat makkelijker.” – Karel Bos
3. Preparatie

Er is een duidelijke intentie om te veranderen op korte termijn. In deze fase worden voorbereidingen getroffen en concrete plannen gemaakt. Echter is het omzetten van intenties in gedrag niet altijd makkelijk. Inertia kan deze fase (eindeloos) verlengen. De hulpverlener kan helpen met het maken van deze plannen.
Laat de patiënt ‘als-dan-plannen’ formuleren. ‘Als-dan-plannen’ helpen de intentie om te zetten in gedrag. Dit doe je door het gedrag te specificeren: wanneer, waar en hoe ga je het nieuwe gedrag aanpakken? Mensen onthouden beter wat ze moeten doen, herkennen beter situaties en mogelijkheden om het gewenste gedrag uit te voeren en gaan sneller over tot actie.
Voorbeelden:
- Als ik ’s ochtends mijn lenzen in doe, dan neem ik ook de anticonceptiepil.
- Als ik mijn kind naar school breng, dan pak ik de fiets (in plaats van de auto).
- Als een vergadering is afgelopen, sta ik op en loop ik twee keer de trap op en af (voordat ik ander werk ga doen).
Bij gewoontegedrag is er een vaste gewoonte tijdens een bepaalde situatie. Het werkt vaak beter om de oude gewoonte te vervangen door een nieuwe/gezondere gewoonte, dan alleen een negatieve formulering (de gewoonte weglaten).
Iemand wenst zijn gewoonte om altijd chips te eten als hij TV kijkt te veranderen. Een nieuwe gewoonte in een ‘als-dan-plan’ kan er dan zo uitzien:
Als ik TV kijk (bepaalde situatie), dan eet ik fruit (nieuwe gewoonte). Dit is makkelijker vol te houden dan de negatieve formulering: Als ik TV kijk, dan eet ik geen chips.
Ook het uitstellen van gedrag (roken, alcohol drinken, eten), dus het verlangen uit te laten doven kan een goede strategie zijn. Trek in alcohol verdwijnt bijvoorbeeld meestal binnen 30 minuten. Bijvoorbeeld: ‘Na het eten rook ik geen sigaret, maar ga ik een blokje om met de hond’.
4. Actie
De gewenste gedragsverandering wordt toegepast. Mensen komen moeilijke situaties tegen, waarbij het gedrag moeilijk vol te houden is. Er zijn vaak barrières, vanuit de persoon zelf (t.g.v. ambivalentie, verleiding of sterkte gewoontes), maar ook vanuit de omgeving (‘Drink lekker een drankje mee!’, ‘Wat ongezellig dat je niet mee naar buiten gaat om te roken’). Een goede voorbereiding in de preparatie-fase helpt om te gaan met deze moeilijke situaties.

Laat de patiënt draagvlak voor de gedragsverandering creëren in zijn of haar sociale omgeving. Bijvoorbeeld door de patiënt aan gezinsleden uit te laten leggen waarom de verandering van belang is, zonder neer te kijken op het leefstijlgedrag van de ander. Bijvoorbeeld: ‘Ik neem geen taart, omdat mijn bloedsuiker te hoog is geworden, maar ik vind het natuurlijk wel gezellig om jou verjaardag te vieren. Ook zonder taartje.’
Beloningen zijn ook effectief in deze fase. Laat de patiënt deze zelf bedenken.
5. Gedragsbehoud

Het nieuwe gedrag wordt onderdeel van de gewoonten en is ingebouwd in het dagelijks leven. Lange tijd blijft er een risico op terugval (bijvoorbeeld in stressvolle periodes), soms blijft het terugvalrisico levenslang bestaan. Voor sommige leefstijlveranderingen kan het zinvol zijn om expliciet terugvalpreventie te bespreken. Dit is met name van belang bij de verslavingen (alcohol en roken).
Een plan voor terugvalpreventie kan de volgende onderdelen bevatten:
- Een lijst met beschermende factoren; hoe kan hieraan vastgehouden worden in uitdagende tijden?
- Het herkennen, analyseren en zo mogelijk uit de weg gaan van risicosituaties en stressfactoren; welke strategieën en vaardigheden kunnen ingezet worden om risicosituaties het hoofd te bieden? (Bijvoorbeeld: tijdige reductie van stress of inschakelen van hulp)
- Het herkennen van terugvalsignalen: verandering van gedrag, gedachten en gevoelens; wie of wat kan helpen bij de eerste signalen van terugval?
- Wat te doen bij daadwerkelijke terugval? (zie volgende alinea)
6. Terugval
Het is eerder regel dan uitzondering dat er momenten van terugval zijn. Terugval kan worden gezien als een zesde fase in gedragsverandering.

Een eenmalige terugval wordt een lapse genoemd. Binnen een succesvolle leefstijlverandering is de persoon in staat om de terugval te beperken en snel de draad weer op te pakken. Een lapse vergroot het risico op een totale terugval (relapse). De kans hierop is groter wanneer de lapse gevoelens van schuld/schaamte/mislukking oproept. Mensen hebben de neiging zwart-wit te denken tijdens dit soort momenten (‘Het maakt niet meer uit, ik heb het toch al verpest. Ik kan nu net zo goed de hele gedragsverandering laten zitten’.) Dit heet het ‘regelovertredingseffect’.
Lapse is een normaal onderdeel van gedragsverandering. Laat de patiënt weten dat je deur openstaat mocht een lapse optreden. Zo kun je er samen van leren en de gedragsverandering opnieuw oppakken.
De fasen van gedragsverandering zijn niet lineair van pre-contemplatie naar gedragsverandering.
Mensen vallen regelmatig terug in een eerdere fase of kunnen langdurig in een bepaalde fase blijven hangen.
Door een leefstijlfactor periodiek te bespreken kan de arts volgen in welke fase de patiënt zich bevindt, ook kan een patiënt (soms) verleid worden om een stapje naar een volgende fase te maken. De frequentie van het periodiek bespreken is afhankelijk van de aandoening en de patiënt. In ‘De rol van de huisarts’ staat beschreven wanneer het gesprek over leefstijl aangegaan kan/moet worden.
Bibliotheek
Bekijk alle aanvullende leestips, achtergronden en brondocumenten voor dit hoofdstuk op de bibliotheekpagina.

